Herzrasen (der schnelle Puls)
Die wichtigsten tachykarden Herzrhythmusstörungen
Der normale Ruhepuls liegt zwischen 60 und 100 pro Minute. Er ist individuell sehr variabel und wird durch verschieden Faktoren beeinflusst (Geschlecht, Lebensalter, Fitnesszustand, Körpergewicht, Medikamente, etc.). Das Herz pumpt wie ein unaufhörlich laufender Motor ständig sauerstoffangereichertes Blut durch den Körper. Unter Belastung sollte die Herzfrequenz ansteigen – passiert dies nicht, wird von einer chronotropen Inkompetenz gesprochen. Diese ist meist die Folge einer Erkrankung oder altersbedingten Degeneration des Haupttaktgebers des Herzen – dem sogenannten Sinusknoten. Führt der unzulängliche Herzfrequenzanstieg oder eine Sinusbradykardie zu Symptomen wie Schwindel oder gar Ohnmachtsanfällen, kann die Implantation eines Herzschrittmachers helfen.
Von einer Tachykardie sprechen die Kardiologen, wenn der Puls im Ruhezustand auf über 100 pro Minute steigt. Herzfrequenzen von mehr als 120 pro Minute werden von vielen Patienten oft als „Herzrasen“ empfunden und auch so beschrieben. Davon abzugrenzen sind Herzfrequenzanstiege, die bei körperlicher oder seelischer Belastung, aber auch in Kombination mit Fieber auftreten und eine ganz normale physiologische Anpassungsreaktion darstellen, um dem situationsbedingt erhöhten Sauerstoffbedarf des Körpers zu entsprechen. Eine Tachykardie kann ihren Ursprung in den Hauptkammern des Herzens (den sogenannten Ventrikeln) haben. In diesem Fall handelt es sich insbesondere bei vorbestehenden Herzerkrankungen oft um eine ernstzunehmende Situation, die unbedingt fachärztlich abgeklärt werden sollte. Bei Tachykardien, die ihren Ursprung in den Vorhöfen haben, kommt es dagegen viel seltener zu akuten Notfallsituationen. Aber auch hier sollten Sie – bestenfalls direkt nach dem erstmaligen Auftreten – Ihren Arzt aufsuchen und um Abklärung der Art und Ursache der Herzrhythmusstörung bitten.
Haben Sie einen Befund und möchten eine Zweitmeinung oder sind Sie sich nicht sicher, ob Sie an Tachykardie leiden? Gerne nimmt sich einer unser Fachärzte Zeit in einer Sprechstunde.
Tachykardien aus den Vorhöfen
Sinustachykardien
Beschleunigungen der Aktivität des Haupttaktgebers des Herzens – dem Sinusknoten – lassen sich meist auf körpereigene Anpassungsreaktionen (etwa im Zusammenhang mit Belastung oder Stress) oder auf nicht-kardiale Zustände wie Sauerstoffmangel, Schilddrüsenüberfunktion, Blutverlust oder Ähnliches zurückführen. Kommt es aber bereits bei geringer körperlicher Aktivität oder während einer Ruhephase zum auffälligen, schnellen Ansteigen des Sinusrhythmus, dann kann eine inadäquate Sinustachykardie vorliegen. Nicht selten liegt in diesem Fall eine Veränderung des Gleichgewichts des vegetativen Nervensystems und keine Herzrhythmusstörung im eigentlichen Sinne vor. Hier können Medikamente (zumindest vorübergehend) helfen; gute Erfahrungen haben wir aber auch mit einem, auf den jeweiligen Patienten zugeschnittenen, spezifischen Ausdauertraining gemacht.
Ektope atriale Tachykardie
Dieser Form der Rhythmusstörung des Herzvorhofs liegt eine erhöhte Automatik eines oder gelegentlich auch mehrerer Muskelzellverbände zugrunde. Diese hartnäckige Herzrhythmusstörung kann mit Medikamenten häufig nur ungenügend reguliert werden. Aus diesem Grund ist hier eine Katheter Ablation mit der gezielten Verödung des ursächlichen Vorhofs in der Regel die Behandlungsmethode der Wahl.
Vorhofflattern
Bei Vorhofflattern entstehen elektrische Kreiserregungen in den Vorhöfen – meist um die Dreisegelklappe (=Trikuspidalklappe) herum, welche zwischen dem rechtem Vorhof und der rechten Hauptkammer sitzt (sogenanntes typisches Vorhofflattern). Der Puls wird regelmässig und schnell übergeleitet, die Herzfrequenz liegt im Mittel meist bei 150 pro Minute. Gelegentlich ist in solchen Fällen eine Kardioversion notwendig, aber auch in derartigen Fällen wartet die Katheter Ablation mit sehr guten Resultaten auf und ist zudem relativ einfach durchzuführen.
Vorhofflimmern
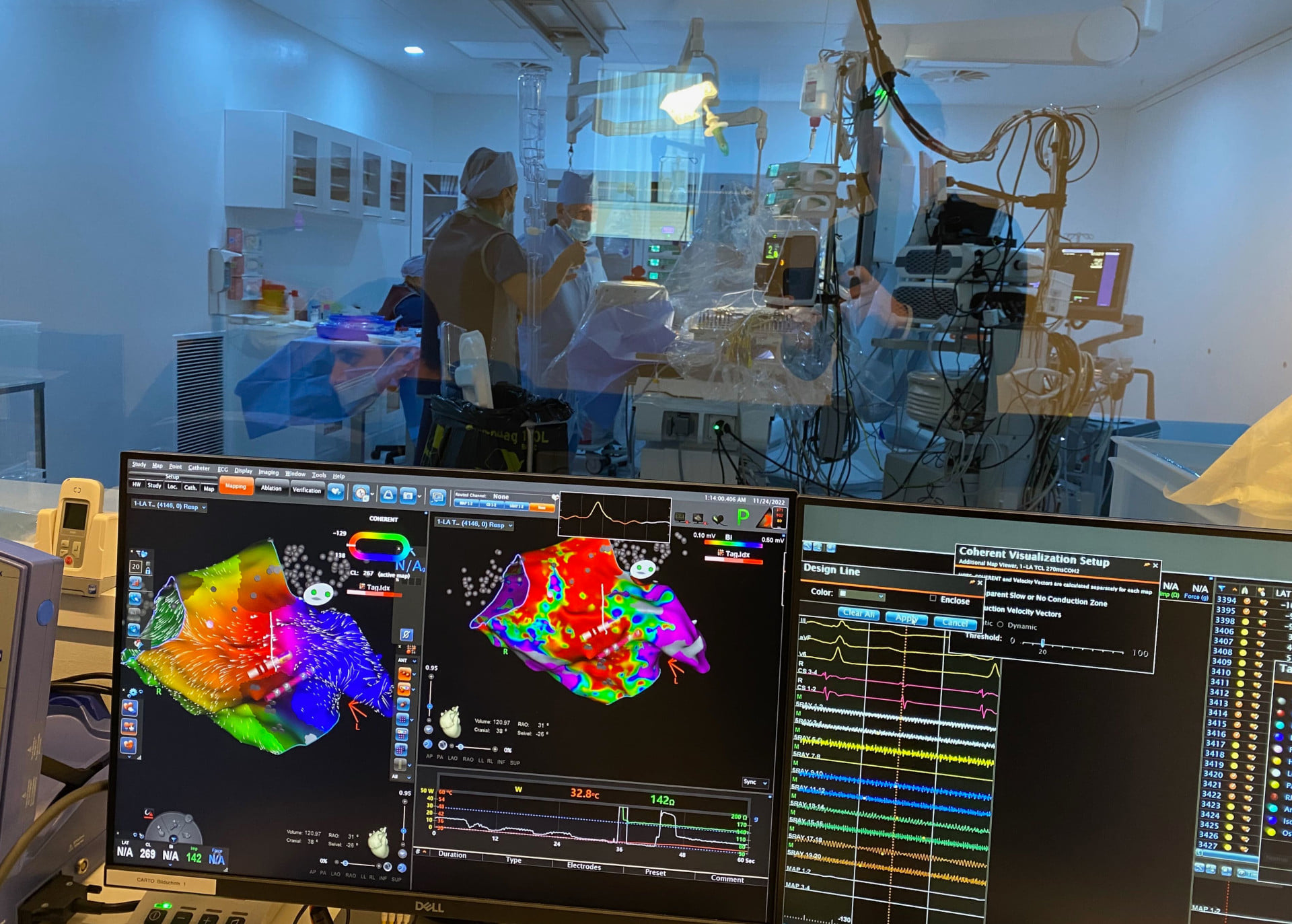
Darunter versteht der Kardiologe eine absolute Arrhythmie. Dabei findet sich eine chaotische Erregungsausbreitung mit wandernden Flimmerwellen in beiden Vorhöfen des Herzens. Ursächlich sind oft altersbedingte Veränderungen der Feinarchitektur der Muskulatur – insbesondere des linken Vorhofs. Ab etwa dem 50. Lebensjahr erhöht sich, statistisch gesehen, die Wahrscheinlichkeit, ein Vorhofflimmern zu entwickeln. Auslöser des Vorhofflimmerns sind fast immer Extraschläge oder Salven von Extraschlägen aus den herznahen Abschnitten der Lungenvenen. Diese vier Blutgefässe, deren Hauptfunktion der Transport des sauerstoffangereicherten Blutes aus den Lungen in das Herz ist, lassen sich durch eine spezielle Ablationstechnik (Lungenvenen- oder Pulmonalvenenisolation = PVI) elektrisch isolieren, was dazu führt, dass das Vorhofflimmern nicht mehr ausgelöst werden kann. Diese Techniken können einerseits die katheter Ablation und andererseits die chirurgische Ablation sein. Von einer hybrid Ablation wird gesprochen, wenn diese beiden Techniken miteinander verbunden werden.
Atrioventrikuläre Tachykardien
Unter atrioventrikulären Tachykardien versteht der Fachmann Tachykardien, die bei Patienten mit einer angeborenen, speziellen, elektrisch-anatomischen Variante der Erregungsüberleitung vom Vorhof auf die Hauptkammern auftreten können. Dazu gehören die „AV-Konten Re-Entry-Tachykardien“ und das „Wolff-Parkinson-White- (WPW-) Syndrom“. Behandlung der Wahl ist auch in diesen Fällen die Katheter-Ablation, bei der die zusätzlichen Leitungswege schonend und komplikationsarm verödet werden können.
Ventrikuläre Tachykardien
Bei allen Formen von Herzrasen oder Extraschlägen aus der grossen Herzkammer ist eine Abklärung der zugrunde liegenden Herzerkrankung absolut notwendig. Bitte unterschätzen Sie dies niemals, sondern achten Sie zu jeder Zeit auf Ihre Herzgesundheit!
Ventrikuläre Extrasystolen (VES) sind Extraschläge aus der Muskulatur der Hauptkammern. Meistens sind sie gutartig, können aber zu Symptomen oder Ängsten führen und sollten deshalb zwingend medizinisch abgeklärt und im weiteren Verlauf auch kontrolliert werden. Problematisch sind das häufige Auftreten (mehr als 10% der Gesamtschläge des Herzens), Extraschläge aus bestimmten Regionen (etwa aus den Purkinje-Fasern) oder die Assoziation an eine schwere Herzerkrankung. Daher ist es wichtig, dass in derartigen Fällen von ärztlicher Seite immer folgendes ausgeschlossen werden kann: Durchblutungsstörung des Herzmuskels, Verdickung des Herzmuskels, Herzklappenfehler, Herzmuskelerkrankung und / oder Herzpumpschwäche.
Häufige Ursachen für Kammertachykardien sind die Narben der Hauptkammern nach einem Herzinfarkt und nach schweren Herzgefässveränderungen.
Ein Defibrillator bietet den besten Schutz vor diesen malignen Tachykardien.
Andere ventrikuläre Tachykardien finden sich bei den seltenen, genetischen rhythmologischen Erkrankungen wie dem Long-QT Syndrom, dem Short-QT Syndrom, dem Brugada-Syndrom und der katecholaminabhängigen polymorphen ventrikulären Tachykardie.